Introducción
Las pipetas que se utilizan hoy en día en los laboratorios se suelen ajustar para suministrar el volumen deseado con agua. Como líquido de referencia, el agua es aceptada por las autoridades, ya que las propiedades físicas del agua son bien conocidas en diferentes condiciones ambientales. Sin embargo, en un entorno de laboratorio real, la transferencia de líquido siempre está influenciada por una combinación de muchos factores. Las propiedades de los líquidos pertenecen a estos factores y pueden tener un efecto considerable sobre los volúmenes dispensados. Aquí se analiza la influencia de varias propiedades.
Los temas tratados en este artículo se han publicado anteriormente. Aquí se han abordado diferentes factores con más detalle.
Explicaciones de conceptos
En este artículo se aplican las siguientes definiciones:
Calibración = determinación de la diferencia entre el volumen medio de la serie de medidas y el volumen seleccionado en la pantalla de la pipeta.
Ajuste = alteración de la configuración de la pipeta para que el volumen real se corresponda con el volumen seleccionado.
CV% = coeficiente de variación, un valor relativo obtenido a partir de la desviación estándar estadística y el valor medio de las mediciones.
Propiedades del líquido que influyen en los resultados del pipeteo
La mayoría de las pipetas utilizadas en los laboratorios utilizan el principio de pistón de aire. Esto significa que hay un espacio de aire entre el líquido y el pistón real. La mayoría de los líquidos se pueden transferir con mayor precisión con una pipeta de pistón de aire que con una pipeta de desplazamiento positivo (basado en el contacto directo entre el líquido y el pistón). Sin embargo, algunas características del líquido y factores ambientales pueden causar desviaciones en el suministro de líquido. El comportamiento diferente es posible gracias al espacio de aire existente y esto debe tenerse en cuenta cuando se utilizan pipetas.
Los enfoques teóricos y empíricos para explicar las influencias observadas se han discutido en el material de apoyo para el usuario final proporcionado por varios fabricantes de pipetas. Sin embargo, puede resultar difícil aplicar teorías científicas a situaciones prácticas.
La transferencia de líquido real siempre está influenciada por una combinación de varios factores, incluidas las propiedades del líquido. Por lo tanto, la evaluación de un caso particular puede ser un desafío. Para facilitar el enfoque, aquí se explican varios factores individuales. Por tanto, se puede comprender mejor el efecto combinado.
Densidad liquida
Con las pipetas de pistón de aire, el espacio de aire entre el líquido y el pistón actúa de manera similar a un resorte. Esto significa que cuando se ajusta una pipeta para entregar un volumen exacto de agua, la misma pipeta entrega un volumen mayor de un líquido de menor densidad. Esto se debe a que el mismo volumen que se obtuvo con agua es más ligero con el líquido menos denso. El espacio de aire (resorte) no está en un estado de equilibrio con este volumen y, por lo tanto, aspira el líquido un poco más que con agua. Un efecto inverso es causado por un líquido más denso. La densidad más alta impone una fuerza incrementada en el espacio de aire, lo que hace que se estire y da como resultado que se aspire un volumen de líquido más pequeño hacia la punta.
El efecto de la densidad se puede reducir transfiriendo una cantidad diferente de líquido. No se recomienda ajustar el volumen de suministro para que corresponda con la configuración de la pantalla a otros líquidos que no sean agua. Esto se debe a que las pipetas se utilizan para administrar varios líquidos diferentes, cada uno con propiedades diferentes. El uso de un líquido de referencia como el agua es más fiable para seguir el rendimiento de la pipeta. El efecto de otros líquidos se puede evaluar calibrando y cambiando el volumen suministrado en consecuencia (es decir, si el resultado de la calibración da un volumen 5 μl menor en el ajuste de 500 μl, la corrección se puede realizar ajustando el volumen de suministro a 505 μl para compensar la diferencia).
La densidad siempre tiene un efecto combinado con otros factores y, por lo tanto, es difícil presentar buenos ejemplos. Las soluciones de sales inorgánicas se pueden usar como una sola. Con un ajuste de 1000 μl, la pipeta da aproximadamente 1 μl de valores de volumen más pequeños al pipetear una solución saturada de NaCl y agua en comparación con el agua pura. Otra solución salina puede dar resultados diferentes. La Figura 1 muestra los resultados con dos soluciones salinas (solución saturada de NaCl y solución de Na2CO3 al 20% en peso) en comparación con agua pura. Se utilizó una punta estándar FT 1000.
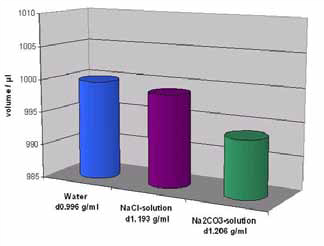
Figura 1: Efecto de la densidad del líquido sobre el volumen de suministro. Diferencias entre agua, solución saturada de NaCl y solución de Na2CO3 al 20%. La variación de la medición individual se muestra junto con el valor promedio de los resultados de la prueba.
Presión de vapor y evaporación
Cada líquido forma un equilibrio entre los estados líquido y gaseoso. Para alcanzar este equilibrio, el líquido se evapora hasta que se presenta una cierta concentración en la atmósfera circundante. La presión de vapor es una propiedad del líquido que describe la rapidez con la que el líquido tiende a alcanzar el punto de equilibrio.
Los líquidos con una gran presión de vapor comienzan a evaporarse en el espacio de aire de la punta cuando el líquido se aspira en la punta. El espacio de aire se expande debido al líquido evaporado y, como no hay otra forma de aliviar la presión, el líquido comienza a salir a través del orificio de la punta. Esto a menudo se considera erróneamente como una fuga, cuando en realidad es un fenómeno natural. Las primeras dosis de una serie de pipeteo también dan volúmenes más pequeños, ya que la expansión de la fase gaseosa evita que parte del líquido entre en la punta.
La evaporación es un fenómeno continuo. Por lo tanto, es bueno recordar que los líquidos volátiles también se evaporan durante la dispensación. El volumen que entra en el vaso objetivo es menor que la cantidad que había en la punta antes de dispensar. Esto puede ser notable especialmente con volúmenes pequeños.
Para reducir los efectos de la evaporación, se recomienda humedecer previamente la punta. Aspirar y dispensar el líquido un par de veces acerca el espacio de aire al punto de equilibrio. Durante la serie de dosificación real después del prehumedecimiento, la diferencia entre las dosis es menor y el fenómeno de “fugas” es insignificante.
Vale la pena señalar que algunos líquidos, como los alcoholes, tienen el llamado efecto limpiaparabrisas. La grasa lubricante de la pipeta se puede quitar de las superficies deslizantes después de varios pipeteos y el pistón comienza a atascarse. Esto se puede solucionar moviendo el émbolo unas cuantas veces sin el líquido para volver a esparcir la grasa.
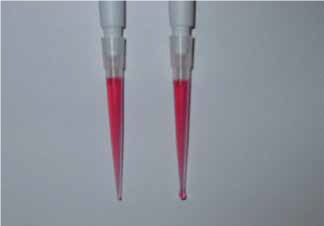
Figura 2: La evaporación hace que el líquido se escurra a través del orificio de la punta si la punta no está prehumedecida. A la derecha una punta seca y a la izquierda una punta prehumedecida con una solución de etanol coloreada 15 s después de la aspiración.
Viscosidad
La viscosidad es una propiedad que restringe el movimiento. Por lo tanto, un líquido con una viscosidad alta (por ejemplo, glicerol) entra y sale de la punta muy lentamente. Si la punta se retira demasiado pronto del depósito de líquido, también se introduce una burbuja de aire en la punta, lo que reduce el volumen de líquido.
Durante la dispensación, los líquidos viscosos dejan una película en las paredes de la punta y la película fluye hacia abajo más lentamente que la mayor parte de la masa líquida. Si el émbolo se presiona demasiado rápido, parte del líquido permanece en la punta debido a este movimiento lento.
Los resultados se pueden mejorar reduciendo la velocidad de pipeteo. La aspiración lenta permite que el líquido alcance un nivel de equilibrio y la dispensación lenta reduce el efecto de la película de retención de líquido. Además, es útil utilizar la técnica de pipeteo inverso, que también reduce el efecto de retención de líquidos. El uso de puntas de orificio ancho facilita la aspiración y dispensación de líquido, lo que permite que el líquido se mueva más libremente a través del orificio de la punta.
La figura 3 muestra el efecto de la técnica de pipeteo utilizada sobre los resultados con glicerol. Las curvas son valores promedio de tres series de mediciones separadas con cada técnica. Se han tenido en cuenta las precauciones mencionadas anteriormente. Los valores de CV% individuales variaron del 0.69% al 1.15% con el método directo y del 0.27% al 0.50% con el método inverso. El uso del método inverso reduce la desviación del resultado, pero también aumenta el volumen debido a una columna de líquido más alta. La pipeta se ajustó para glicerol utilizando el método directo.
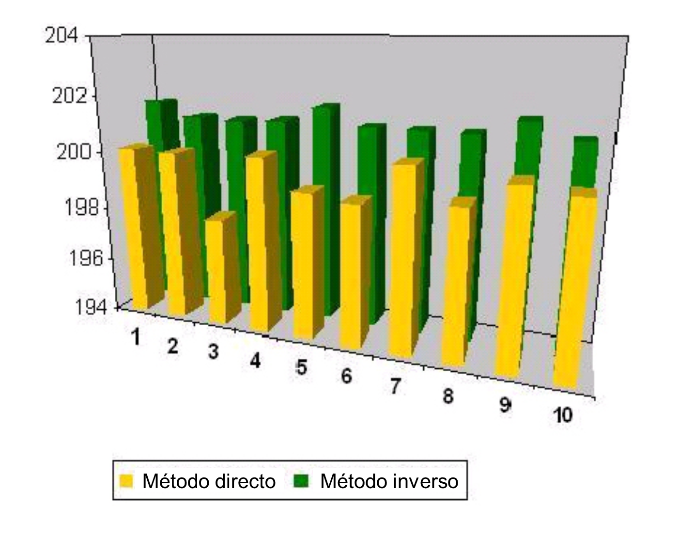
Figura 3: Pipeteo de resultados con glicerol utilizando el método directo y el método inverso. La pipeta se ajustó para glicerol utilizando el método directo
Tensión superficial
La tensión superficial describe a la resistencia de las fuerzas intermoleculares que mantienen unida la masa del líquido. Un buen ejemplo de líquido con alta tensión superficial es el agua.
Los tensioactivos como Tween se utilizan en varias aplicaciones de laboratorio actuales, como los inmunoensayos en microplacas. Los aditivos utilizados reducen la tensión superficial del medio, lo que, por ejemplo, mejora la especificidad del análisis.
Debido a que los tensioactivos reducen la tensión superficial, cambia la capacidad humectante del líquido. Una película muy fina de líquido permanece en las paredes de la punta, fluyendo hacia abajo más lentamente que la mayor parte de la masa líquida. El efecto se asemeja al comportamiento de los líquidos viscosos, pero la película líquida restante es mucho más fina. A veces, con líquidos incoloros, la película es indetectable. Después del movimiento de dispensación, es posible que todavía quede algo de líquido en la punta.
Los aditivos también pueden provocar una tendencia a la formación de espuma en los líquidos. Debido a esto, parte del líquido puede quedar atrapado en la espuma y permanecer en la punta después de la dispensación. Esto se debe a que el volumen combinado del líquido y la espuma suele ser mayor que el volumen del movimiento de dispensación. La espuma también puede causar alteraciones no deseadas en otros procedimientos de aplicación (por ejemplo, mediciones fotométricas).
El efecto de una tensión superficial reducida se puede reducir reduciendo la velocidad de pipeteo. Además, el efecto de retención de líquido se puede reducir utilizando la técnica de pipeteo inverso.
Discusión
Las propiedades físicas de los líquidos pueden provocar desviaciones notables en los procesos de manipulación de líquidos a menos que se tengan en cuenta. Estas propiedades provocan diferentes comportamientos en la dosificación de líquidos, según la situación. Es posible reducir los efectos observados cambiando, por ejemplo, la velocidad de pipeteo y la técnica de pipeteo. Sin embargo, debe tenerse en cuenta que las propiedades de los líquidos no son los únicos factores que influyen, sino que el resultado es siempre una combinación de diferentes fenómenos. Por lo tanto, se debe realizar una calibración para confirmar el efecto real.
Referencias:
1) Koivisto, S., The Tip of Perfection, Factors Affecting Pipetting Performance, Laboratory Equipment 8 (2007) 38-40.
2) International standard, EN ISO 8655 Piston-operated volumetric apparatus, ISO, Geneva 2002.
Nota: la traducido y modificado fue realizada por el equipo de EduLabC con fines de difusión del documento: Koivisto, S (2009). Effect of Liquid Properties in Pipetting, Liquid Handling Note – No. 1. Thermo Fisher Scientific. El texto original, así como las fotografías son propiedad de Thermo Fisher Scient.